République Démocratique du Congo
Données factuelles concernant le paludisme
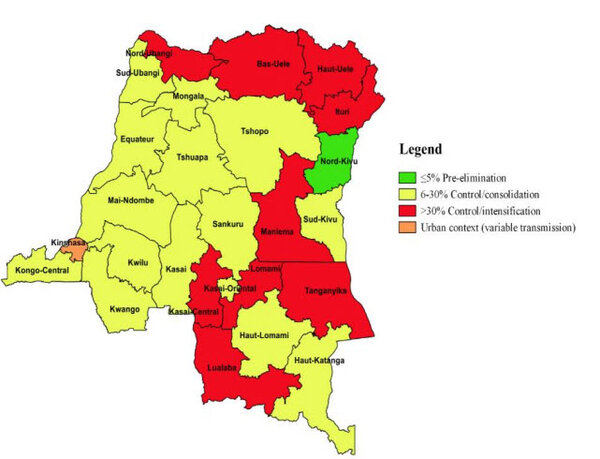
La République démocratique du Congo (RDC) comptabilise le deuxième nombre le plus important de cas de paludisme et de décès de cette maladie dans le monde. En 2020, 12 % des cas de paludisme et 13,2 % des décès dus au paludisme sont survenus en RDC, et le pays a comptabilisé 53,1 % des cas de paludisme en Afrique centrale la même année. [1] En 2018, le paludisme faisait partie des principales causes de morbidité et de mortalité en RDC, représentant 44 % de l’ensemble des consultations en ambulatoire et 22 % des décès. [2] Environ 97 % de la population vit dans des zones où la transmission du paludisme est stable pendant de 8 à 12 mois par an. Les niveaux de transmission les plus élevés sont observés dans les zones situées au Nord et au Centre du pays. [2] Entre 2017 et 2020, le fardeau des cas de paludisme a augmenté de 5,2 %, passant de 308 à 324 pour 1 000 habitants à risque. Les taux de mortalité ont augmenté de 10,6 %, passant de 0,83 à 0,94 pour 1 000 habitants à risque. [1] En novembre 2019, la RDC a lancé l’initiative High Burden High Impact initiative (D’une charge élevée à un fort impact) dans le but d’harmoniser les interventions sur le fardeau du paludisme pour les dix provinces les plus touchées. [2]
Le paludisme chez l’enfant et la femme enceinte
En 2016, 13,4 % des décès d’enfants de moins de cinq ans étaient dus au paludisme. [3] Cette même année, environ 47 % des épisodes de paludisme sont survenus chez des enfants de moins de cinq ans. [2] Le paludisme grave est responsable de 77 % des hospitalisations d’enfants de moins de cinq ans et de 55 % des hospitalisations de patients de plus de cinq ans. [2] Le Guide national pour la mise en œuvre des sites de soins communautaires (2016) définit l’ensemble des services pour inclure le recours aux services médicaux dans les cas graves de paludisme et le traitement des cas de paludisme simple chez les enfants de moins de cinq ans. [2] En 2017-2018, un peu plus de 51 % des enfants de moins de cinq ans et 52 % des femmes enceintes déclaraient avoir dormi sous une moustiquaire imprégnée d’insecticide (MII) la nuit précédente. Dans les ménages possédant au moins une moustiquaire imprégnée d’insecticide, ces pourcentages atteignent 84 % des enfants et 91 % des femmes enceintes – l’utilisation des moustiquaires imprégnées d’insecticide est donc élevée si l’accès à ce dispositif est garanti.
Les données d’enquêtes sur les ménages ont montré une amélioration du nombre de femmes enceintes ayant reçu au moins une ou deux doses de traitement préventif intermittent (TPIg) : selon l’enquête en grappes à indicateurs multiples de 2017–2018, plus de 50 % des femmes enceintes ont reçu le TPIg1 (première dose de TPIg) et environ 30 % ont reçu le TPIg2 (deuxième dose de TPIg). La proportion de femmes ayant reçu au moins trois doses de traitement préventif intermittent se situait au-dessous de 15 %. [2]
Prise en charge des cas de paludisme grave
Pour le traitement pré-transfert du paludisme grave, l’artésunate rectal est recommandé, ou l’artésunate injectable par voie intramusculaire si la voie rectale ne peut pas être utilisée. Après le traitement pré-transfert, le patient doit être immédiatement dirigé vers un établissement de santé disposant de l’équipement approprié pour poursuivre le traitement.
L’artésunate injectable est le traitement recommandé pour le paludisme grave chez les adultes, les enfants de plus de deux mois et les femmes enceintes aux deuxième et troisième trimestres. L’artésunate injectable doit être administré pendant au moins 24 heures et jusqu’à ce que le patient puisse tolérer les médicaments oraux. Le traitement injectable doit être suivi d’une combinaison thérapeutique à base d’artémisinine (CTA) – artésunate-amodiaquine (ASAQ), artéméther-luméfantrine (AL) ou pyronaridine-artésunate (PA) – aux doses recommandées pendant trois jours. L’artéméther (par voie intramusculaire) ou l’injection de quinine peuvent être utilisés si l’artésunate injectable n’est pas disponible.
Pour les nourrissons de moins de deux mois atteints de paludisme grave, l’injection de quinine est recommandée, suivie de gouttes de quinine pour atteindre sept jours de traitement dans le pays. Pour les femmes enceintes atteintes de paludisme grave durant le premier trimestre, une injection de quinine suivie de comprimés de quinine, combinés à une capsule de chlorhydrate de clindamycine pendant sept jours est recommandée. Cela s’écarte toutefois des directives thérapeutiques mondiales de l’OMS qui stipulent que l’artésunate injectable est le premier choix pour ce groupe cible.
Politiques de santé
Les principales mises à jour des politiques de santé de la RDC comprennent l’intégration des recommandations actuelles de l’Organisation mondiale de la santé concernant les soins prénatals aux politiques nationales et à la stratégie de lutte contre le paludisme pendant la grossesse. Cette décision a été prise conjointement par le Programme national de santé reproductive et le Programme national de lutte contre le paludisme. [2]
Établissements de santé
Selon des estimations à l’échelle nationale, seulement 30 % de la population vivrait à moins de cinq kilomètres de l’établissement de santé le plus proche. Par conséquent, l’approche adoptée a consisté à se concentrer sur l’établissement de sites de soins communautaires afin de combler ces manquements dans la prestation de services de lutte contre le paludisme. Dans l’ensemble de la RDC, on estime que 18 350 sites de soins communautaires sont nécessaires pour une intensification complète de la campagne. Actuellement, seuls 38 % environ de ces sites (6 968 sites) ont été mis en place. [2]
Le système de santé en RDC se situe sur trois niveaux : central, intermédiaire et périphérique. Fin 2015, la RDC a procédé à une réforme visant à subdiviser les 11 provinces que comptait auparavant le pays en 26 nouvelles provinces. Bon nombre des nouvelles provinces tentent à présent de se doter de centres et de systèmes de santé.[2]
Au niveau communautaire, il existe deux types d’agents de santé bénévoles : les promoteurs de santé communautaires et les agents de traitement communautaires[2]. Un agent de santé communautaire (ASC) est chargé de fournir des services de diagnostic, de traitement et d’orientation, tandis que l’autre se concentre sur la promotion de la santé, la communication et la mobilisation communautaire. Les ASC ne sont pas rémunérés. Les deux types d’ASC doivent être formés environ tous les deux à trois ans au diagnostic et au traitement du paludisme, de la pneumonie et de la diarrhée, notamment à l’administration de TDR, des combinaisons thérapeutiques à base d’artémisinine et d’artésunate par voie rectale pour les cas graves.
Politiques et pratiques liées au paludisme grave
| Recommandations | Traitements |
|---|---|
| Forte | Artésunate injectable |
| Alternative | Quinine injectable |
| Recommandations | Pré-transfert |
|---|---|
| Forte | Artésunate rectal |
| Recommandations pendant la grossesse |
|---|
| Quinine IV |
Market information